Лептин — это гормон жировой ткани, обеспечивающий регуляцию энергетических, нейроэндокринных и метаболических процессов организма. Он служит клинико-лабораторным маркером риска сахарного диабета 2-го типа и ишемической болезни сердца, а также применяется для диагностики ожирения и вторичной аменореи.
Синонимы русские
Гормон жировой ткани, гормон голода.
Синонимы английские
Leptin, adipo- al.
Метод исследования
Иммуноферментный анализ (ИФА).
Единицы измерения
Нг/мл (нанограмм на миллилитр).
Какой биоматериал можно использовать для исследования?
Венозную кровь.
Как правильно подготовиться к исследованию?
Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Лептин получил название от греческого слова leptos, что означает «худой, тонкий». Этот гормон вырабатывается клетками жировой ткани и регулирует энергетические, нейроэндокринные и метаболические процессы организма.
Функция лептина осуществляется через его взаимодействие с рецепторами ObRs, находящимися в головном мозгу, а также в некоторых периферических тканях. Существует несколько изоформ ObRs: ObRa и ObRc, необходимые для транспорта молекулы лептина через гематоэнцефалический барьер (ГЭБ), и ObRb, обеспечивающий основные регуляторные эффекты в гипоталамусе. В результате взаимодействия с ObRb лептин стимулирует синтез анорексигенных (подавляющих аппетит) медиаторов (в частности, проопиомеланокортина) и тормозит синтез орексигенных (стимулирующих аппетит) медиаторов (в частности, нейропептида Y). Кроме того, лептин воздействует на мезолимбическую систему, формирующую мотивацию к принятию пищи и чувство удовлетворения от еды, и на нейроны центров продолговатого мозга, также формирующие чувство насыщения. По сути, лептин является уникальным «датчиком», координирующим многие нейроэндокринные процессы человека в соответствии с его энергетическими запасами. В норме повышение концентрации лептина происходит после обильной еды и сопровождается снижением аппетита.
Наследственный дефицит данного гормона возникает из-за некоторых мутаций в его гене, приводящих к укорачиванию молекулы лептина и нарушению ее структуры. При отсутствии подавляющего влияния лептина на аппетит люди испытывают постоянное чувство голода и набирают вес. Пациенты с этим редким врождённым дефектом характеризуются выраженным ожирением, развивающимся уже в детском возрасте, гипотиреозом, гипогонадизмом и задержкой полового развития. Несмотря на то что врождённый дефицит лептина встречается редко (у 5-6 % страдающих ожирением), его следует учитывать при диагностике ожирения, так как применение экзогенного лептина у таких пациентов значительно снижает вес и нормализует уровень половых гормонов.
Однако у подавляющего большинства пациентов с ожирением имеется переизбыток лептина на фоне невосприимчивости к его действию. При этом отсутствует контроль гипоталамуса и других структур головного мозга за частотой и количеством принятия пищи. Пациент испытывает голод даже при наличии адекватных его физиологическим затратам запасов энергии. Считается, что невосприимчивость к лептину развивается в результате структурных и функциональных дефектов на уровне рецептора ObRb, избыточной продукции ингибиторов лептина, а также при нарушении транспорта молекулы лептина через ГЭБ.
Около 1 миллиарда людей во всем мире страдает ожирением. С эволюционной точки зрения способность запасать энергию в виде жира при условии избытка пищи была необходима для выживания человека как вида, поэтому естественный отбор был направлен на закрепление мутаций, обеспечивающих накопление жировой ткани. В современном обществе, изобилующем продуктами питания, эти сложившиеся адаптационные механизмы более не являются преимуществом, однако по-прежнему сильны. Моногенные варианты (мутации одного гена) наблюдаются у малой доли пациентов с ожирением, в подавляющем же большинстве случаев ожирение — полигенное (обусловленное отклонениями в нескольких генах) и полифакториальное (вызванное сочетанием внутренних и внешних факторов) заболевание. Большое значение в развитии ожирения имеют малоподвижный образ жизни, курение и особенности рациона.
Ожирение — ведущий фактор риска развития сахарного диабета. Избыток жировой ткани провоцирует усиленную продукцию инсулина и гиперинсулинемию, что, в свою очередь, приводит к уменьшению количества рецепторов инсулина в периферических тканях и инсулинорезистентности. В норме лептин независимо от эффекта инсулина усиливает утилизацию глюкозы периферическими тканями и окисление жирных кислот в печени, увеличивает чувствительность периферических тканей к инсулину и снижает его секрецию бета-клетками поджелудочной железы. В связи с этим при наличии резистентности к лептину часто развивается и инсулинорезистентность, нарушается утилизация глюкозы и возрастает риск развития сахарного диабета 2-го типа, поэтому измерение концентрации лептина может быть использовано для оценки риска развития этого заболевания.
Ишемическая болезнь сердца (ИБС) также связана с ожирением. Высокая концентрация лептина стимулирует оксидативный стресс (окислительное повреждение клеток) в эндотелиоцитах, разрастание гладкомышечных клеток и отложение солей кальция в сосудистой стенке. Эти изменения приводят к нарушению реакции сосуда в ответ на дилатацинные стимулы (например, воздействие алкоголя, снижение артериального давления) и способствуют развитию атеросклероза. Избыток лептина связан с повышением концентрации протромбогенных факторов, таких как фибриноген, фактор VII и фактор фон Виллебранда. Структурные особенности лептина позволяют отнести его к семейству провоспалительных цитокинов — белков, поддерживающих воспаление. Например, лептин участвует в созревании Т-лимфоцитов в тимусе, поддержании пула NK-клеток, хемотаксисе и активации нейтрофилов. На гуморальном уровне лептин стимулирует продукцию фактора некроза опухолей α (TNF-α) и ИЛ-6. Эти иммунологические нарушения, обусловленные повышенным уровнем лептина и некоторых других цитокинов, позволяют рассматривать ожирение как хроническое воспалительное заболевание. Повышенный уровень лептина является предиктором развития инфаркта миокарда, нестабильной стенокардии или внезапной сердечной смерти. Таким образом, повышение концентрации лептина может рассматриваться как клинико-лабораторный маркер риска ИБС.
Концентрация лептина прямо пропорциональна массе жировой ткани и отражает энергетические запасы организма. Истощение энергетических запасов (в результате голодания, интенсивных физических нагрузок) сопровождается понижением концентрации лептина, что провоцирует характерные нейроэндокринные изменения: снижение уровня тироксина (понижение температуры тела и метаболизма, чувство холода, замедление реакций), повышение уровня гормонов стресса соматотропина, адреналина и кортизола (усиление липолиза и глюконеогенеза в печени, гипертриглицеридемия и гипергликемия) и снижение уровня половых гормонов (характерный признак истощения — вторичная аменорея и ановуляция, а также остеопороз).
Гипоталамическая аменорея встречается у 3-8,5 % пациенток в возрасте 13-44 лет. Она сопровождается подавленной ритмической продукцией гонадотропин-рилизинг-гормона (Гн-РГ) гипоталамуса, что приводит к дефициту фолликулостимулирующего (ФСГ) и лютеинизирующего (ЛГ) гормона гипофиза, снижению уровня половых гормонов и ановуляции. Одной из причин гипоталамической аменореи является дефицит лептина. Применение экзогенного лептина у таких пациенток нормализует синтез ГнРГ, ФСГ, ЛГ и половых гормонов. Поэтому измерение уровня лептина может быть использовано для выявления причины вторичной аменореи, а также для определения тактики лечения женского бесплодия.
Для чего используется исследование?
- Для дифференциальной диагностики ожирения (особенно для исключения его моногенных вариантов, например мутаций в гене рецептора меланокортина Mc4r), а также для решения вопроса о необходимости назначения экзогенного лептина.
- Для оценки риска развития сахарного диабета 2-го типа.
- Для оценки риска развития ишемической болезни сердца.
- Для дифференциальной диагностики вторичной аменореи (особенно для исключения гипоталамической аменореи на фоне интенсивных физических нагрузок, стресса, голодания, анорексии), а также для решения вопроса о необходимости назначения лептина.
Когда назначается исследование?
- При индексе массы тела более 25 (избыток массы тела) или более 30 (ожирение).
- При наличии факторов риска СД 2-го типа: абдоминального ожирения, наследственной предрасположенности к СД 2-го типа, наличия в анамнезе гестационного диабета, возрасте старше 45 лет, малоподвижном образе жизни.
- При факторах риска ИБС: мужской пол, наследственная предрасположенность к ИБС, курение, высокий уровень холестерина ЛПНП, гомоцистеина и С-реактивного белка, а также артериальная гипертензия и сахарный диабет.
- При прекращении и отсутствии менструации у пациентки в течение 3 и более месяцев.
Что означают результаты?
Референсные значения
Для женщин: 3,7 — 11,1 нг/мл.
Для мужчин: 2 — 5,6 нг/мл.
Причины повышения уровня лептина:
- избыточное поступление питательных веществ;
- хроническая почечная недостаточность;
- гипотиреоз;
- синдром ночного апноэ;
- стресс.
Причины понижения уровня лептина:
- недостаточное поступление питательных веществ (голодание, анорексия);
- значительные физические нагрузки;
- гипертиреоз;
- хронические воспалительные заболевания (туберкулез, ревматоидный артрит, псориаз);
- злокачественные новообразования;
- дефицит сна.
Что может влиять на результат?
- Продукция лептина стимулируется эстрогенами и подавляется тестостероном, поэтому концентрация лептина у женщин выше, чем у мужчин.
- Концентрация лептина меняется в течение дня: высокие уровни характерны для утренних и вечерних часов.
- Доля связанного с растворимым в плазме рецептором лептина (неактивного лептина) может составлять до 80 % общей концентрации этого гормона.
Также рекомендуется
- Глюкоза в плазме
- Глюкозотолерантный тест
- Гликированный гемоглобин (HbA1c)
- Холестерол — липопротеины низкой плотности (ЛПНП)
- Холестерол — липопротеины высокой плотности (ЛПВП)
- Гомоцистеин
- С-реактивный белок, количественно
- Фолликулостимулирующий гормон (ФСГ)
- Лютеинизирующий гормон (ЛГ)
- Прогестерон
- Пролактин
- Тестостерон свободный
Кто назначает исследование?
Эндокринолог, диетолог, кардиолог, гинеколог-эндокринолог, врач-генетик.
Литература
- Kelesidis T, Kelesidis I, Chou S, Mantzoros CS. Narrative review: the role of leptin in human physiology: emerging clinical applications. Ann Intern Med. 2010 Jan 19;152(2):93-100.
- Blüher S, Mantzoros CS. Leptin in humans: lessons from translational re. Am J Clin Nutr. 2009 Mar;89(3):991S-997S.
- Singhal A et al. Influence of leptin on arterial distensibility: a novel between obesity and cardiovascular disease? Circulation. 2002 Oct 8;106(15):1919-24.
- Ahima RS, Flier JS. Leptin. Annu Rev Physiol. 2000;62:413-37.
- Jie Li, Fanghong Li, Allan Zhao. Inflammation and leptin. Drug Discovery Today: Disease Mechanisms, Volume 3, Issue 3, Autumn 2006.
Лептин (Leptin)
Метод определения
Твердофазный иммуноферментный анализ (ELISA)
Исследуемый материал Сыворотка крови
Гормон, регулирующий энергетический обмен и массу тела.
Лептин — пептидный гормон, который секретируется жировыми клетками и, как предполагается, участвует в регуляции энергетического обмена организма и массы тела. Он уменьшает аппетит, повышает расход энергии, изменяет метаболизм жиров и глюкозы, а также нейроэндокринную функцию либо прямым влиянием, либо активацией специфических структур в центральной нервной системе.
Содержание лептина в крови возрастает с увеличением тучности и снижается при уменьшении количества жировой ткани. В норме повышение уровня лептина подавляет секрецию в гипоталамусе нейропептида Y, участвующего в формировании чувства голода, и стимулирует активность симпатической нервной системы. Снижение уровня лептина после значительного похудания вызывает повышение аппетита и последующее восстановление веса (массы тела).
Изменения уровня лептина связывают с механизмами развития аменореи, обусловленной anorexia nervosa, bulimia nervosa, а также чрезмерными физическими нагрузками у женщин-атлетов. В этих ситуациях уровень лептина снижен.
Предполагается, что концентрация лептина играет роль физиологического сигнала о достаточности энергетических ресурсов организма для выполнения репродуктивной функции и влияет на стероидогенез в яичниках. В период пубертата происходит повышение концентрации в крови лептина.
Генетический дефицит лептина (синтез которого связан с ob-геном геном тучности) при редких случаях наследственного дефицита лептина у людей вызывает патологическое ожирение, поддающееся лечению с применением экзогенного лептина.
В остальных случаях для тучных людей характерно, напротив, повышение концентрации лептина, которое не сопровождается соответствующим изменением пищевого поведения и энергетического обмена. Предположительно, это обусловлено «лептиновой резистентностью», которую связывают с нарушением переноса гормона транспортными белками или растворимыми рецепторами лептина. В настоящее время его рассматривают в качестве одного из факторов патогенеза инсулин-независимого сахарного диабета. Избыток лептина приводит к подавлению секреции инсулина, вызывает резистентность скелетных мышц и жировой ткани к его воздействию, подавляет действие инсулина на клетки печени, что приводит к ещё большему повышению уровня глюкозы при диабете II типа.
Однако само по себе ожирение при нормальной функции поджелудочной железы не приводит к диабету.
Кроме того, высокий уровень лептина создает высокую вероятность тромбоза. Исследования показывают, что тромб начинает образовываться в результате особого взаимодействия между лептином и рецепторами к нему, расположенными на тромбоцитах-клетках, ответственных за свёртываемость крови.
Установлено, что связь между количеством лептина и заболеваниями сердечно-сосудистой системы существует вне зависимости от других факторов риска, таких как курение, наличия высокого уровня холестерина и высокого кровяного давления.
Пределы определения: 0,7 нг/мл — 100,0 нг/мл.
Литература
- Мельниченко Г.А. Ожирение в практике эндокринолога. Русский медицинский журнал 2001; т. 9(2): сс. 61 — 74.
- Панков Ю.А. Гормоны регуляторы жизни в современной молекулярной эндокринологии. Биохимия, 1998; т. 68(12): сс. 160014.
- Эндокринология (пер. с англ). Под ред. Н. Лавина. — Практика. М., 1999, 11 — 28 стр.
- Материалы фирмы Diagnostic Systems Laboratories.
Ожирение и гормон лептин
Принято считать, что толстые люди — безвольные, ленивые, слабые, неспособные взять себя в руки. Хотя причины ожирения сложны и разнообразны, современные исследования показывают, что дело не столько в силе воле, сколько в биохимии организма, и особое внимание уделяется гормону лептину, который был открыт совсем недавно (1).
Что такое лептин?
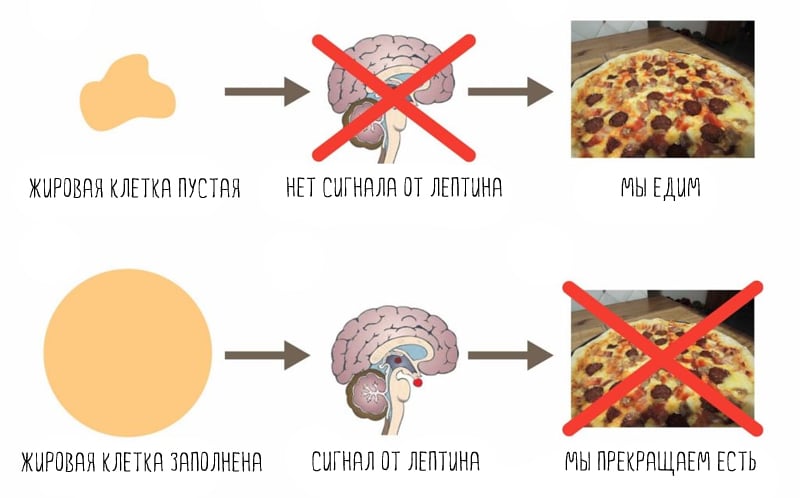
Лептин — гормон, который вырабатывается жировыми клетками. Чем больше жира в теле, тем больше лептина производится (3, 4). С его помощью жировые клетки «общаются» с мозгом.
Лептин сообщает о том, сколько в организме запасено энергии. Когда его много, мозг понимает, что в организме достаточно жира (энергии). Как результат, нет сильного голода, а скорость обмена веществ на хорошем уровне (5).
Когда лептина мало, это сигнал, что и жировых запасов (энергии) мало, что означает голод и возможную смерть. В результате снижается обмен веществ, а голод растет.
Таким образом, главная роль лептина — долгосрочное управление энергетическим балансом (6). Он помогает поддерживать организм во время голода, давая сигнал мозгу включать аппетит и снижать метаболизм. Он же защищает от переедания, «выключая» голод (7).
Резистентность к лептину

У людей с ожирением высокий уровень лептина (10) По логике, мозг должен знать, что энергии запасено в организме более чем достаточно, но иногда чувствительность мозга к лептину нарушена. Это состояние называется лептин-резистентностью и в настоящее время считается основной биологической причиной ожирения (12).
Когда мозга теряет чувствительность к лептину, нарушается управление энергетическим балансом. Жировых запасов в теле много, лептина производится тоже много, но мозг его не видит. Лептин-резистентность — это когда ваше тело думает, что вы голодаете (хотя это не так) и настраивает пищевое поведение и обмен веществ соответственно (11, 13, 14, 15):
- Человек может чувствовать голод постоянно, еда не насыщает, из-за чего он ест намного больше нормы.
- Снижается активность, уменьшаются траты калорий в состоянии покоя, снижается обмен веществ.
Человек ест слишком много, двигается мало, становится вялым, обмен веществ его и активность щитовидной железы снижены, лишний вес вплоть до ожирения — результат.

Это замкнутый круг:
- Он ест больше и накапливает больше жира.
- Больше жира в организме означает, что выделяется больше лептина.
- Высокий уровень лептина заставляет мозг снижать чувствительность своих рецепторов к нему.
- Мозг перестает воспринимать лептин и думает, что пришел голод и заставляет есть больше и тратить меньше.
- Человек ест больше, тратит меньше и накапливаете еще больше жира.
- Лептина еще больше. И так далее.
Что вызывает лептин-резистентность?
1. Воспалительные процессы
Воспаление в организме может протекать бессимптомно. У людей с ожирением подобные процессы могут происходить в подкожно-жировой клетчатке при сильном переполнении жировых клеток или в кишечнике из-за увлечения «западной» диетой, богатой на рафинированные, переработанные продукты.
К месту воспаления поступают иммунные клетки, называемые макрофагами, и выделяют воспалительные вещества, некоторые из которых мешают работе лептина.
Что делать:
- Увеличить омега-3-кислоты в еде (жирная рыба, лён, добавки с рыбьим жиром).
- Биофлавоноиды и каротиноиды так же показывают противовоспалительные свойства. Ими богаты имбирь, вишня, черника, смородина, черноплодная рябина и другие темные ягоды, гранаты.
- Снижение уровня инсулина (о нем — ниже).
2. Фастфуд

Фастфуд и западная диета с большим количеством переработанных продуктов так же может быть причиной лептин-резистентности. Предполагается, что основной виновник этого — фруктоза, которая широко распространена в виде добавок в продукты питания и как одна из составляющих сахара (31).
Что делать:
- Отказаться от переработанной еды (23).
- Употреблять в пищу растворимую клетчатку (24).
3. Хронический стресс
Хронически повышенный стрессовый гормон кортизол снижает чувствительность рецепторов мозга к лептину.
4. Нечувствительность к инсулину
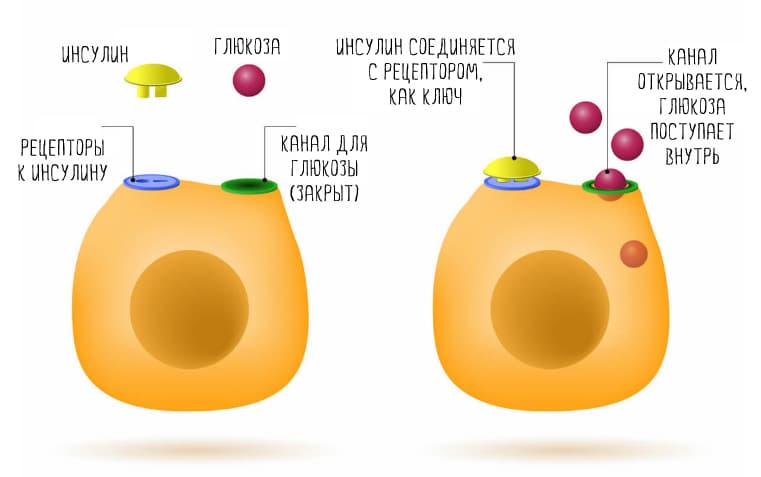
Когда в организм поступает очень много углеводов, выделяется много инсулина, чтобы убрать глюкозу из крови. Если инсулина хронически много, клетки теряют чувствительность к нему. В этих условиях неиспользованная глюкоза превращается в жирные кислоты,что мешает транспорту лептина в мозг (28).
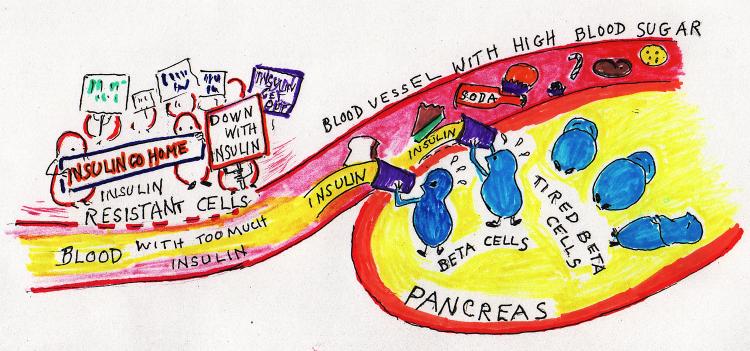
Что делать:
- Силовые тренировки помогают возвращать чувствительность к инсулину.
- Ограничить простые углеводы в питании.
5. Лишний вес и ожирение
Чем больше жира в теле, тем больше производится лептина. Если лептина слишком много, мозг снижает количество рецепторов к нему, и его чувствительность к нему снижается. Так что это порочный круг: больше жира = больше лептина = больше резистентность к лептину = больше жира в организме.
Что делать:
- Снизить вес с помощью правильного питания и физической активности (25, 30).
6. Генетика
Иногда встречается генетически нарушенная чувствительность рецепторов мозга к лептину или мутации в самой структуре лептина, которые не дает мозгу его увидеть. Считается, что до 20% страдающих ожирением, имеют эти проблемы.
Что делать?

Лучший способ узнать, есть ли у вас резистентность к лептину — узнать свой процент жира. Если у вас высокий процент жира, который говорит об ожирении, если у вас много лишнего веса особенно в области живота, есть вероятность.
Так же для первичной диагностики ожирения используется индекс массы тела (BMI — body mass index). Рассчитать его можно по формуле:
ИМТ = вес тела в кг : (рост в кв.м.)
Пример: 90 кг : (1,64 х 1.64) = 33.4
Хорошая новость в том, что лептин-резистентность в большинстве случаев обратима. Плохая — в том, что пока нет простого способа сделать это, как и не существует пока лекарства, которое способно улучшить чувствительность к лептину. Пока в арсенале худеющего знакомые всем советы по смене образа жизни — здоровая диета, контроль калорий, силовые тренировки и повышение ежедневной бытовой активности.
- Харенко Е. А., Ларионова Н. И., Демина Н. Б. Мукоадгезивные лекарственные формы. Химико-фармацевтический журнал. 2009; 43(4): 21–29. DOI: 10.30906/0023-1134-2009-43-4-21-29.
- З.С. Смирнова, Л.М. Борисова, М.П. Киселева и др. Доклиническое изучение противоопухолевой активности производного индолокарбазола ЛХС-1208 // Российский биотерапевтический журнал. 2014. № 1. С. 129.
- Харенко Е. А., Ларионова Н. И., Демина Н. Б. Мукоадгезивные лекарственные формы. Химико-фармацевтический журнал. 2009; 43(4): 21–29. DOI: 10.30906/0023-1134-2009-43-4-21-29.
- https://helix.ru/kb/item/08-096.
- https://www.invitro.ru/analizes/for-doctors/504/2473/.
- https://fitlabs.ru/leptin/.
- Wise, «Review of the History of Medicine» (Л., 1967).